دژنراسیون ماکولا ناشی از نزدیک بینی: علل، علائم و پیش آگهی
دژنراسیون ماکولا نزدیک بینی (MMD) چیست؟
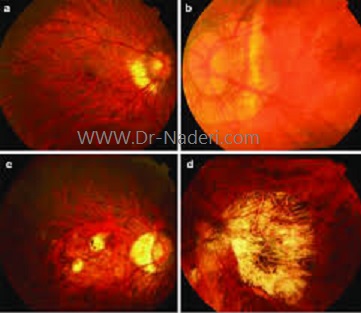 ماکولوپاتی نزدیک بینی یکی از علل اصلی اختلال بینایی در سراسر جهان است. این مشکل می تواند منجر به اختلال بینایی دائمی و نابینایی شود. یک مطالعه اخیر نشان داد که بزرگسالان مبتلا به نزدیک بینی بالا و دژنراسیون ماکولای ناشی از نزدیک بینی ممکن است از دست دادن میدان بینایی را نیز تجربه کنند.
ماکولوپاتی نزدیک بینی یکی از علل اصلی اختلال بینایی در سراسر جهان است. این مشکل می تواند منجر به اختلال بینایی دائمی و نابینایی شود. یک مطالعه اخیر نشان داد که بزرگسالان مبتلا به نزدیک بینی بالا و دژنراسیون ماکولای ناشی از نزدیک بینی ممکن است از دست دادن میدان بینایی را نیز تجربه کنند.علائم دژنراسیون ماکولا نزدیک بینی چیست؟
 ماکولا در قسمت مرکزی شبکیه قرار دارد. ماکولا یا لکه زرد شبکیه واضح ترین دید مرکزی ما را فراهم می کند. آسیب به ماکولا می تواند باعث شود افراد علائمی مانند:
ماکولا در قسمت مرکزی شبکیه قرار دارد. ماکولا یا لکه زرد شبکیه واضح ترین دید مرکزی ما را فراهم می کند. آسیب به ماکولا می تواند باعث شود افراد علائمی مانند:چه چیزی باعث دژنراسیون ماکولای نزدیک بینی می شود؟
چگونه پزشکان دژنراسیون ماکولا نزدیک بینی را تشخیص داده و درمان می کنند؟
 چشم پزشک پس از گشاد کردن مردمک با استفاده از قطره های چشمی گشاد کننده مردمک قسمت های پشتی کره چشم را معاینه می کند. این کاربه آنها امکان میدهد به دنبال علائم بالینی نزدیکبینی پاتولوژیک باشند که اغلب با MMD همراه است. این علائم عبارتند از:
چشم پزشک پس از گشاد کردن مردمک با استفاده از قطره های چشمی گشاد کننده مردمک قسمت های پشتی کره چشم را معاینه می کند. این کاربه آنها امکان میدهد به دنبال علائم بالینی نزدیکبینی پاتولوژیک باشند که اغلب با MMD همراه است. این علائم عبارتند از:من نزدیک بینی دارم – آیا به دژنراسیون ماکولا نزدیک بینی مبتلا خواهم شد؟
 این می تواند هشدار دهنده باشد که بدانید نزدیک بینی می تواند منجر به یک وضعیت تهدید کننده بینایی مانند دژنراسیون ماکولای ناشی از نزدیک بینی شود. درک این نکته مهم است که این وضعیت غیر معمول است و به دلیل خود عیب انکساری نیست. این عارضه نوع خاصی از نزدیک بینی است.
این می تواند هشدار دهنده باشد که بدانید نزدیک بینی می تواند منجر به یک وضعیت تهدید کننده بینایی مانند دژنراسیون ماکولای ناشی از نزدیک بینی شود. درک این نکته مهم است که این وضعیت غیر معمول است و به دلیل خود عیب انکساری نیست. این عارضه نوع خاصی از نزدیک بینی است.- اگر زمان کمتری در فضای باز صرف می شود.
- دوره های مداوم فعالیت ها و کار بدون وقفه در فاصله دید نزدیک
- یک یا هر دو والدین نزدیک بینی داشته باشند.
نزدیک بینی کم
نزدیک بینی متوسط
نزدیک بینی بالا
علل نزدیک بینی
نزدیک بینی انکساری
نزدیک بینی محوری یا طولی
نزدیک بینی پیشرونده و پاتولوژیک
نزدیک بینی پیشرونده
نزدیک بینی پاتولوژیک
بنابراین چگونه نزدیک بینی منجر به دژنراسیون ماکولا نزدیک بینی می شود؟
دژنراسیون ماکولا نزدیک بینی چقدر شایع است؟
آیا دژنراسیون ماکولا وابسته به سن (AMD) همان دژنراسیون ماکولا نزدیک بینی (MMD) است؟
آیا می توانید از دژنراسیون ماکولا نزدیک بینی جلوگیری کنید؟
- آتروپین با دوز کم موضعی در زمان خواب چکانده می شود
- لنزهای دو کانونی و پیشرونده
- ارتوکراتولوژی شبانه
زندگی با دژنراسیون ماکولا نزدیک بینی
کمک های کم بینایی
گزینه های تصحیح اپتیکی
سبک زندگی
- سیگار نکشید – افراد سیگاری در معرض خطر بیشتری برای دژنراسیون ماکولا هستند.
- یک رژیم غذایی سالم و مغذی داشته باشید – سبزیجات سبز برگ، میوه ها و غذاهای کم چرب.
- ورزش – 30 تا 60 دقیقه در روز، در مجموع حداقل 150 دقیقه در هفته.
- مراقب وزن خود باشید – چاقی خطر ابتلا به بیماری های چشمی و قلبی را تا حد زیادی افزایش می دهد.
- از عینک آفتابی استفاده کنید – مطمئن شوید که عینک آفتابی دارای برچسب محافظ UV 400 باشد.
منابع علمی:
IMI pathologic myopia. Investigative Ophthalmology and Visual Science. May 2021.
Global epidemiology of myopia. Updates on Myopia. October 2019.
Visual field defects and myopic macular degeneration in Singapore adults with high myopia. British Journal of Ophthalmology. April 2021.
Age of onset of myopia predicts risk of high myopia in later childhood in myopic Singapore children. Ophthalmic & Physiological Optics: the Journal of the British College of Ophthalmic Opticians (Optometrists). June 2016.
Myopic macular degeneration. Macular Society. Accessed June 2022.
Posterior staphyloma in pathologic myopia. Progress in Retinal and Eye Research. Elsevier. June 2019.
Staphyloma. EyeWiki. American Academy of Ophthalmology. May 2022
Advances in diagnosis and treatment of pathologic myopia. Retina Today. July/August 2011.
Verteporfin photodynamic therapy in highly myopic subfoveal choroidal neovascularisation.
British Journal of Ophthalmology. February 2003.
IMI — Defining and classifying myopia: A proposed set of standards for clinical and epidemiologic studies. Investigative Ophthalmology and Visual Science. February 2019.
Prevalence of refractive error in Europe: the European eye epidemiology consortium. European Journal of Epidemiology. March 2015.
Global prevalence of myopia and high myopia and temporal trends from 2000 through 2050. Ophthalmology. American Academy of Ophthalmology. February 2016.
Myopia (nearsightedness). American Optometric Association. Accessed June 2022.
Epidemiology and disease burden of pathologic myopia and myopic choroidal neovascularization: An evidence-based systematic review. American Journal of Ophthalmology. October 2013.
Choroidal neovascular membrane in degenerative myopia. Medical Retina. Elsevier. 2006.
Pathologic myopia (myopic degeneration). EyeWiki. American Academy of Ophthalmology. March 2022.
How myopia develops. Community Eye Health. May 2019.
Myopia control: Why each diopter matters. Optometry and Vision Science. June 2019.
Practical applications to modify and control the development of ametropia. Eye. December 2013.
Heart disease prevention: Strategies to keep your heart healthy. Mayo Clinic. January 2022.
